Kroniskt obstruktiv lungsjukdom (KOL)

KOL är en vanligt förekommande, livshotande lungsjukdom som är en av de främsta orsakerna till död och funktionsnedsättning i världen. Ändå är den i stor utsträckning underdiagnostiserad och det finns mycket att göra vad gäller behandlingen av den.1-3
STEG 1
Detta är KOL
Vad är KOL?
Kroniskt obstruktiv lungsjukdom (KOL) är en vanlig lungsjukdom som gör att luftflödet begränsas och som leder till allt större andningssvårigheter.
Enligt GOLD (Global Initiative for Chronic Obstructive Lung Disease) definieras KOL som en heterogen lungsjukdom som kännetecknas av kroniska andningsbesvär på grund av avvikelser i luftvägarna och/eller alveolerna vilket orsakar kvarstående, ofta progressiv luftvägsobstruktion.3
Huvudsakliga symtom
Symtom innefattar dyspné, hosta och slemutsöndring.
Även om KOL är en kronisk sjukdom drabbas ett stort antal patienter av akuta KOL-exacerbationer, vilket definieras enligt GOLD som en händelse som kännetecknas av ökad dyspné och/eller hosta och slemproduktion som förvärras under 14 dagar och som kan åtföljas av takypné och/eller takykardi och är ofta förknippat med ökad lokal och systemisk inflammation som orsakas av infektion, förorening eller annan påverkan på luftvägarna.3
Data från olika patientkohorter indikerar att upp till 70 % av patientera får minst en akut KOL-exacerbation under en uppföljningsperiod på 1–5 år.4
Akuta KOL-exacerbationer kräver ofta akutvård, höjd medicinering och/eller sjukhusvård, vilket medför avsevärt ökade kostnader.5
Patofysiologi
KOL tros orsakas av en blandning av genetiska och miljömässiga faktorer, som tobaksrökning och exponering för föroreningar (yrkesrelaterad exponering och luftföroreningar inomhus från eldning av trä och annan biomassa).3
Eftersom KOL är en heterogen sjukdom rekommenderar en expertpanel med specialister att KOL klassificeras utifrån de underliggande orsakerna, i syfte att kunna ta fram individanpassade behandlingsmodeller.2
Sjukdomens börda
KOL medför en stor ekonomisk1 and social påfrestning.6, 7
KOL påverkar patientens livskvalitet och mentala hälsa: KOL är associerat med sämre fysisk hälsa och sjukdomsspecifik hälsostatus (jämfört med personer utan KOL),8 och en hög incidens för psykisk samsjuklighet9 inklusive depression10, 11
KOL är den 3:e främsta dödsorsaken i världen och den 7:e främsta orsaken till sjukdom.12
KOL-patienter löper risk för täta sjukhusinläggningar, vilket är förknippat med emotionell stress: närmare 1 av 5 patienter som inkommer till akutmottagningen läggs in minst en gång under året som följer efter det första besöket.13
Akuta KOL-exacerbationer är förknippade med försämrad lungfunktion14, försämrad livskvalitet,15, 16 minskad fysisk aktivitet,17 depression,18 återinläggningar, framtida akuta KOL-exacerbationer och död.19, 20
Komorbiditet
Det finns en hög komorbiditet, särskilt med hjärt- och kärlsjukdomar och diabetes3:
- De vanligaste är hypertoni, kranskärlssjukdom, diabetes, osteoartrit, psykisk ohälsa, astma och obstruktiv sömnapné (OSA),21, 22
- Samsjuklighet kan påverka en patients kliniska tillstånd och prognos och måste behandlas: vissa tillstånd, som hjärtsvikt, ischemisk hjärtsjukdom, sömnstörningar och depression/ångest förknippas med akuta KOL-exacerbationer.3, 23 OSA kan förvärra hypoxi nattetid och öka risken för pulmonell hypertoni.22
Fysisk avbetingning
KOL-patienters hälsa är ofta en ”nedåtgående spiral”: systemisk påverkar leder till samsjuklighet i hjärt- och kärlsjukdomar, muskelförtvining och osteoporos, vilket leder till ytterligare inaktivitet och fysisk avbetingning. På liknande sätt leder exacerbationer till minskad lungfunktion, fysisk inaktivitet och försämrad psykisk hälsa.24
Detta är KOL: sammanfattning

KOL är en progressiv lungsjukdom, som främst manifesterar sig med luftvägsobstruktion och är förknippad med försämrad livskvalitet för patienten och ökad dödlighet. Så hur vanligt är KOL och hur ställs diagnosen?
STEG 2
Prevalens och diagnos
Prevalens
Den uppskattade prevalensen varierar, men man tror att ~480 miljoner människor runt om i världen lever med KOL25 och incidensen ökade med >85 % mellan 1990 och 2019,26 med en prognos för ytterligare ökningar under de närmaste årtiondena på grund av den fortsatta exponeringen för riskfaktorer, en åldrande befolkning och ökad medvetenhet och bättre diagnostisering.3
Diagnos
Tecken och symtom på KOL kan variera från patient till patient och från dag till dag. Diagnosen ska dock beaktas hos alla patienter med kvarstående dyspné och kronisk hosta (tillfällig eller kvarvarande) med eller utan slemutsöndring och återkommande nedre luftvägsinfektioner i anamnesen och/eller exponering för riskfaktorer som rökning eller luftföroreningar.3
”Gold standard” för diagnostisering är spirometrimätning (förekomst av restriktioner i luftvägarna som inte är fullt reversibla med en FEV1/FVC-kvot på <0.7) bronkdilaterande läkemedel) i kombination med anamnes och förekomst av riskfaktorer.3
Stödjande bedömningar för att utesluta differentialdiagnoser kan innefatta avbildning (röntgen eller datortomografi av torax), arteriell blodgas (för att detektera hypoxi/hyperkapni) och analys av slem (användbart för patienter som söker för akut KOL-exacerbation).3
Diagnos: ouppfyllda behov
Globalt sett finns det en stor variation i den rapporterade prevalensen för KOL, eftersom 10–95% av patienterna underdiagnostiseras, ofta på grund av underanvändning eller inkonsekvent användning av eller brist på diagnostiska metoder,27 däribland somliga patienter som inte kan ta sig till mottagningar för diagnostik eller vård.
Experter har pekat på flera svagheter i de befintliga diagnostiska metoderna och kriterierna. Spirometri efter bronkdilaterande läkemedel är inte indikativt för symtom och detekterar inte tidiga patologiska förändringar. Dessutom underanvänds eller feltolkas spirometri ofta. En expertpanel föreslår att det går att dra nytta av modern teknik som avbildning för att detektera sjukdomen i en tidig fas, innan irreversibla patologiska förändringar har uppstått.2
Klassificering av svårighetsgrad
Som vägledning i behandlingsval rekommenderar GOLD att KOL klassificeras utifrån nivå på obstruktionen av luftflödet (GOLD 1–4) och utifrån symtom/exacerbationshistorik3:
- Nivån på luftflödesobstruktion delas in från lindrig (GOLD 1) till mycket svår (GOLD 4) beroende på förväntad FEV1
- Svårighetsgraden för symtom ranges går från GOLD A (låg symtomgrad: mMRC 0–1 eller CAT<10, låg exacerbationshistorik: ≤1 måttlig exacerbation) och GOLD B (hög symtomgrad: mMRC ≥2 eller CAT ≥10, låg exacerbationshistorik: ≤1 måttlig exacerbation), till GOLD E (vilken symtomgrad som helst, hög exacerbationsrisk: ≥2 måttliga exacerbationer eller ≥1 som lett till sjukhusinläggning).
Prevalens och diagnos: sammanfattning

KOL är en heterogen, mycket vanligt förekommande lungsjukdom. Även om symtomen kan variera är gold standard för diagnos FEV1/FVC-kvoten efter bronkdilaterande läkemedel. Exacerbationshistorik och symtomgrad bedöms också för att fastställa sjukdomens svårighetsgrad. Så hur används svårighetsgraden i valet av behandling?
STEG 3
Behandling och prognos
Behandlingsmål
Valet av KOL-behandling beror på sjukdomens svårighetsgrad* och syftar till att lindra symtomen och bromsa sjukdomsförloppet samtidigt som antalet exacerbationer och dödligheten minskar.
Interventioner innefattar livsstilsförändringar, läkedelsbehandling och syrgasbehandling/ventilatorstöd, till exempel långsiktig syrgasbehandling och högflödesbehandling (engelsk illustration).
*I GOLD:s KOL-rapport från 2023 beskrivs tre svårighetsgrader för symtom: A, B och E.3
Riktlinjer
Informationen i avsnitten nedan är inte avsedd att ersätta lokala riktlinjer eller rekommendationer från experter. Se de senaste lokala/internationella riktlinjerna som underlag för behandlingsbeslut. Nedan finns relevanta länkar:
https://goldcopd.org/2023-gold-report-2/
Beteeende-/livsstilsförändringar
Beteende- och livsstilsförändringar innefattar rökstopp och lungrehabilitering (övningar kombinerat med patientutbildning).
Båda strategierna har visat sig sänka dödligheten bland patienter med KOL.3
Läkemedelsbehandling
Läkemedelsbehandling kan minska symtom och incidensen och svårighetsgraden för akuta KOL-exacerbationer, samt förbättra allmäntillståndet och träningstoleransen.3
Behandlingsregimen ska individanpassas utifrån symtomens svårighetsgrad, exacerbationsrisk, biverkningar, samsjuklighet hos patienten och tillgång till/kostnad för läkemedel samt patientens önskemål.3
GOLD rekommenderar bronkdilaterande inhalationsläkemedel som central komponent i symtomlindring; dessa läkemedel verkar genom att relaxera eller hämma sammandragningar i den glatta luftvägsmuskulaturen.3
Antibiotika kan förskrivas till patienter som har, eller för att förhindra, akuta KOL-exacerbationer.28, 29 Patienter ska också vaccineras för att förhindra infektioner som kan leda till akuta KOL-exacerbationer.3
Mukolytika minskar risken för akuta KOL-exacerbationer hos vissa patienter och rekommenderas av ERS/ATS för patienter med måttlig till svår luftvägsobstruktion och akuta KOL-exacerbationer trots optimal inhalationsbehandling.3, 29
Syrgasbehandling
O2 -behandling kan ge lindring vid hypoxi och minska andningsarbetet. Långvarig O2-behandling ska utvärderas regelbundet och reommenderas av GOLD och ATS för patienter med svår hypoxi i vila, då det för dessa patienter är associerat med en något ökad överlevnadsgrad.3, 30, 31
O2 kan tillföras via en syrgaskoncentrator, en tub med komprimerad eller flytande syrgas eller via en ventilator.
Högflödesbehandling (HFT)
Med HFT tillförs en befuktad, uppvärmd luftblandning, med eller utan O2 och kan ha effekt för patienter med kronisk hosta och slemutsöndring, symtom som kan vara svåra att hantera med enbart standardbehandlingar32
HFT i hemmet för kroniska tillstånd ges vanligtvis med en flödeshastighet på 20-40 l/min. Syrgas kan tillsättas vid upp till 15 l/min vid behov.
HFT är utformat för att ges via en näsgrimma för högflödesbehandling (NHFC). Vid HFT i hemmet tillförs ett flöde på 10–60 l/min, eller 10–15 l/min om 2 är tillsatt. Vilken inställning som används beror på vilka behov patienten har.
Några av fördelarna med HFT är förbättrad sekrethantering,33 minskad dyspné,34-36 mindre dead space,37 högre patientkomfort33, 37 och färre akuta KOL-exacerbationer.32, 38
Läs mer om HFT här och om fördelarna med HFT för KOL-patienter här.
icke-invasiv ventilering i hemmet (NIV)
NIV rekommenderas av GOLD och ERS för stabila patienter med svår kronisk hyperkapni och en historik med sjukhusvård för akut andningssvikt.3, 39-41
- Några av fördelarna är högre överlevnadstal och livskvalitet samt lägre risk för inläggning på sjukhus,39, 40
- Efter en akut KOL-exacerbation har NIV kombinerat med O2-behandling i hemmet visat sig förlänga tiden till återinläggning eller död och minska nya akuta KOL-exacerbationer40 avsevärt, samt är kostnadseffektivt,42
- Data från kliniska studier pekar på vikten av att noggrant bedöma patientens fenotyp och tidsaspekt och leverans av NIV i hemmet för att säkerställa att de patienter som sannolikt får bäst effekt väljs ut.43
Läs mer om klinisk evidens och urval av patienter för NIV-behandling i hemmet här.
Rekommendationer för NIV i hemmet
Faktorer att ta i beaktande vid NIV-behandling i hemmet är exempelvis noggrant urval av patienter som tros få god effekt av behandlingen, att ge behandling som är effektiv och tolereras väl och att noga följa upp behandlingens effekt.
Förbättrade förhöjda nivåer av koldioxid i arteriellt blod bör vara ett av huvudmålen med NIV i hemmet och data från kliniska studier visar att högre inspirationstryck bidrar till att NIV-behandling i hemmet ger god effekt.39, 40, 44
NIV vid akuta händelser
GOLD rekommenderar även NIV för behandling av akuta KOL-exacerbationer där det förekommer andningsacidos/svår dyspné med kliniska tecken som tyder på fatigue hos andningsmuskulatur/kvarstående hypoxi trots extra O2.3
ERS/ATS rekommenderar NIV för akut på kronisk andningssvikt med hyperkapni på grund av akut KOL-exacerbation.28
Kostnadseffektivitet med NIV i hemmet jämfört med på sjukhus
NIV är särskilt kostnadseffektivt vid användning i hemmet, jämfört med på sjukhus (engelsk illustration).45
Hos patienter med kvarstående hyperkapni efter en livshotande akut KOL-exacerbation var NIV + O2 behandling i hemmet kostnadseffektivt i Storbritannien (engelsk tabell).
Val av LTOT, HFT eller NIV
LTOT, HFT i hemmet och NIV i hemmet kan användas separat eller i kombination som behandling i hemmet för KOL-patienter. Några av fördelarna med respektive metod visas i tabellen.
Kontinuerligt positivt luftvägstryck (PAP)
PAP kan även vara fördelaktigt för vissa patienter och har visat sig förbättra överlevnadstalen och minska risken för sjukhusvård hos patienter med både KOL och obstruktiv sömnapné.3
Kirurgi
Kirurgiska alternativ innefattar minskning av lungvolym, bullektomi och lungtransplantation.
Prognos
KOL är en progressiv sjukdom, men rätt behandling kan minska symtomen, exacerbationsfrekvensen och svårighetsgraden, och förbättra hälsan och toleransen mot träning.3
Vissa behandlingar kan även bromsa hastigheten på nedsättningen av lungfunktionen och minska mortaliteten.3
Långvarig O2-behandling har visat sig förbättra överlevnadstalen hos patienter med svår hypoxi i vila och NIV minskar mortaliteten och förhindrar återinläggningar hos patienter med svår kronisk hyperkapni.3
Obehandlad KOL kan leda till akut eller kronisk andningssvikt. Patienterna löper särskilt hög risk under en akut KOL-exacerbation, när en ökning i luftvägsmotståndet ökar risken för att andningsorganen blir överbelastade.
Framtidsutsikter
Det finns ett akut behov av att göra mer vad gäller KOL i världen.46
En expertpanel med specialister som skriver för The Lancet noterar att en koordinerad internationell insats (som vid COVID-19) kan bryta ned befintliga hinder tför behandling och ge snabba resultat. De framhåller framförallt2:
- Folkhälsoinitiativ för att förbjuda rökning och hålla luften ren
- En individanpassad läkemedelsstrategi – baserat på en omfattande bedömning av sjukdomens patofysiologi och symptom, samt patientens behov, förmågor och önskemål
- Ytterligare investeringar i kurativa och regenerativa behandlingar för att komma vidare från i första hand symtomlindrande behandlingar
- Större fokus på akuta KOL-exacerbationer som spelar en viktig roll för sjukdomsförloppet och vårdkostnaderna men tenderar att vara otydligt definierade och otillräckligt studerade
Se infografiken för fler exempel på några av de behov inom KOL-vården som inte uppfylls:
Behandling och prognos: sammanfattning

KOL är en progressiv sjukdom med stor påverkan på patientens livskvalitet och en ledande orsak till morbiditet och mortalitet runt om i världen.3, 6, 12 Rätt behandling har dock visat sig lindra symtom och minska frekvensen och svårighetsgraden för akuta KOL-exacerbationer,3, 32 och, hos patienter med KOL och kronisk hyperkapni som behandlas med icke-invasiv ventilering, överlevnadstalen.39
Experternas omdömen
Intervju med dr Chris Carlin
Kan automatiska funktioner och telemonitorering underlätta och förenkla NIV-behandlingsvägar och öka kvaliteten på vården vid KOL och OHS?
[engelsk video]
Intervju med prof. Gonzalez-Bermejo
Så här används högflödes-NIV i hemmet för KOL-patienter.
[engelsk video]
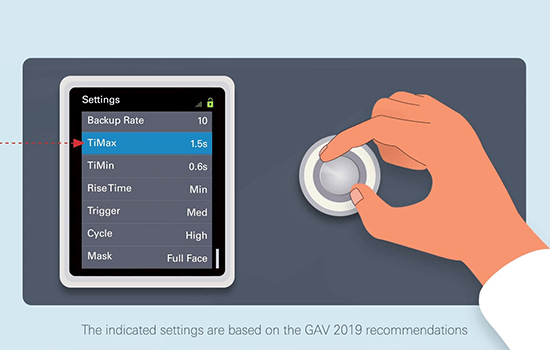
Praktiska rekommendationer för användning av NIV**-behandling i hemmet
De här instruktionsvideorna om NIV i hemmet är endast avsedda för vårdgivare.
[videor på engelska]
Ta reda på mer

NMD
Neuromuskulär sjukdom (NMD) är ett brett begrepp som innefattar många sjukdomar och tillstånd som påverkar muskelfunktionen, antingen direkt (via egentlig muskelpatologi) eller indirekt (via nervpatologi).

OHS
Obesitas hypoventilationssyndrom (OHS). Läs mer om detta tillstånd – inklusive prevalens, hur det diagnostiseras och vilka behandlingsalternativ det finns.

Clinical Respiratory News
Ta del av Clinical Respiratory News från ResMed – en bra källa till kliniska nyheter inom ventilatorvård. Följ oss på LinkedIn. Prenumera på vårt nyhetsbrev.
Innehållet i detta dokument är endast avsett för vårdgivare.
**Dessa instruktionsvideor om NIV i hemmet är endast avsedda fö rvårdgivare och baseras på 2019 års GAV-rekommendationer. GAV-rekommendationerna baseras i sin tur på litteratur och klinisk erfarenhet. Vårdprotokollet är fortfarande den ordinerande läkarens ansvar och apparatinställningarna måste anpassas utifrån varje enskild patients behov.
Referenser
- Iheanacho, I., et al., Economic Burden of Chronic Obstructive Pulmonary Disease (COPD): A Systematic Literature Review. Int J Chron Obstruct Pulmon Dis, 2020. 15: p. 439-460.
- Stolz, D., et al., Towards the elimination of chronic obstructive pulmonary disease: a Lancet Commission. Lancet, 2022. 400(10356): p. 921-972.
- Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Prevention, Diagnosis and Management of COPD: 2023 Report 2023. Available at https://goldcopd.org/2023-gold-report-2/
- Hoogendoorn, M., et al., Prediction models for exacerbations in different COPD patient populations: comparing results of five large data sources. Int J Chron Obstruct Pulmon Dis, 2017. 12: p. 3183-3194.
- Dalal, A.A., et al., Impact of COPD Exacerbation Frequency on Costs for a Managed Care Population. J Manag Care Spec Pharm, 2015. 21(7): p. 575-83.
- Svedsater, H., et al., Life Impact and Treatment Preferences of Individuals with Asthma and Chronic Obstructive Pulmonary Disease: Results from Qualitative Interviews and Focus Groups. Adv Ther, 2017. 34(6): p. 1466-1481.
- Cook, N.S., et al., Patients’ perspectives on COPD: findings from a social media listening study. ERJ Open Res, 2019. 5(1).
- Franssen, F.M.E., et al., The physical, mental, and social impact of COPD in a population-based sample: results from the Longitudinal Aging Study Amsterdam. NPJ Prim Care Respir Med, 2018. 28(1): p. 30.
- FitzGerald, J.M., et al., Resource use study in COPD (RUSIC): a prospective study to quantify the effects of COPD exacerbations on health care resource use among COPD patients. Can Respir J, 2007. 14(3): p. 145-52.
- Omachi, T.A., et al., Depression and health-related quality of life in chronic obstructive pulmonary disease. Am J Med, 2009. 122(8): p. 778 e9-15.
- Zhang, M.W., et al., Prevalence of depressive symptoms in patients with chronic obstructive pulmonary disease: a systematic review, meta-analysis and meta-regression. Gen Hosp Psychiatry, 2011. 33(3): p. 217-23.
- GBD 2019 Diseases and Injuries Collaborators, Global burden of 369 diseases and injuries in 204 countries and territories, 1990-2019: a systematic analysis for the Global Burden of Disease Study 2019. Lancet, 2020. 396(10258): p. 1204-1222.
- Yeatts, K.B., et al., Population-based burden of COPD-related visits in the ED: return ED visits, hospital admissions, and comorbidity risks. Chest, 2013. 144(3): p. 784-793.
- Donaldson, G.C., et al., Relationship between exacerbation frequency and lung function decline in chronic obstructive pulmonary disease. Thorax, 2002. 57(10): p. 847-52.
- Miravitlles, M., et al., Effect of exacerbations on quality of life in patients with chronic obstructive pulmonary disease: a 2 year follow up study. Thorax, 2004. 59(5): p. 387-95.
- Seemungal, T.A., et al., Effect of exacerbation on quality of life in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med, 1998. 157(5 Pt 1): p. 1418-22.
- Ehsan, M., et al., A longitudinal study evaluating the effect of exacerbations on physical activity in patients with chronic obstructive pulmonary disease. Ann Am Thorac Soc, 2013. 10(6): p. 559-64.
- Alahmari, A.D., et al., Physical activity and exercise capacity in patients with moderate COPD exacerbations. Eur Respir J, 2016. 48(2): p. 340-9.
- Suissa, S., S. Dell’Aniello, and P. Ernst, Long-term natural history of chronic obstructive pulmonary disease: severe exacerbations and mortality. Thorax, 2012. 67(11): p. 957-63.
- Connors, A.F., Jr., et al., Outcomes following acute exacerbation of severe chronic obstructive lung disease. The SUPPORT investigators (Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments). Am J Respir Crit Care Med, 1996. 154(4 Pt 1): p. 959-67.
- Santos, N.C.D., et al., Prevalence and Impact of Comorbidities in Individuals with Chronic Obstructive Pulmonary Disease: A Systematic Review. Tuberc Respir Dis (Seoul), 2022. 85(3): p. 205-220.
- Soler, X., et al., High Prevalence of Obstructive Sleep Apnea in Patients with Moderate to Severe Chronic Obstructive Pulmonary Disease. Ann Am Thorac Soc, 2015. 12(8): p. 1219-25.
- Stallberg, B., et al., Real-world retrospective cohort study ARCTIC shows burden of comorbidities in Swedish COPD versus non-COPD patients. NPJ Prim Care Respir Med, 2018. 28(1): p. 33.
- Hurst, J.R., et al., Understanding the impact of chronic obstructive pulmonary disease exacerbations on patient health and quality of life. Eur J Intern Med, 2020. 73: p. 1-6.
- Boers, E., et al. An estimate of the global COPD prevalence in 2050: Disparities by income and gender. Poster presented at the European Respiratory Society International Congress 2022. Barcelona, Spain.
- Li, H.Y., et al., Global, regional and national burden of chronic obstructive pulmonary disease over a 30-year period: Estimates from the 1990 to 2019 Global Burden of Disease Study. Respirology, 2023. 28(1): p. 29-36.
- Ho, T., et al., Under- and over-diagnosis of COPD: a global perspective. Breathe (Sheff), 2019. 15(1): p. 24-35.
- Wedzicha, J.A.E.C.-C., et al., Management of COPD exacerbations: a European Respiratory Society/American Thoracic Society guideline. Eur Respir J, 2017. 49(3).
- Wedzicha, J.A., et al., Prevention of COPD exacerbations: a European Respiratory Society/American Thoracic Society guideline. Eur Respir J, 2017. 50(3).
- Jacobs, S.S., et al., Home Oxygen Therapy for Adults with Chronic Lung Disease. An Official American Thoracic Society Clinical Practice Guideline. Am J Respir Crit Care Med, 2020. 202(10): p. e121-e141.
- Cranston, J.M., et al., Domiciliary oxygen for chronic obstructive pulmonary disease. Cochrane Database Syst Rev, 2005. 2005(4): p. CD001744.
- Storgaard, L.H., et al., Long-term effects of oxygen-enriched high-flow nasal cannula treatment in COPD patients with chronic hypoxemic respiratory failure. Int J Chron Obstruct Pulmon Dis, 2018. 13: p. 1195-1205.
- Hasani, A., et al., Domiciliary humidification improves lung mucociliary clearance in patients with bronchiectasis. Chron Respir Dis, 2008. 5(2): p. 81-6.
- Cirio, S., et al., Effects of heated and humidified high flow gases during high-intensity constant-load exercise on severe COPD patients with ventilatory limitation. Respir Med, 2016. 118: p. 128-132.
- Neunhauserer, D., et al., Supplemental Oxygen During High-Intensity Exercise Training in Nonhypoxemic Chronic Obstructive Pulmonary Disease. Am J Med, 2016. 129(11): p. 1185-1193.
- Chatila, W., et al., The effects of high-flow vs low-flow oxygen on exercise in advanced obstructive airways disease. Chest, 2004. 126(4): p. 1108-15.
- Fraser, J.F., et al., Nasal high flow oxygen therapy in patients with COPD reduces respiratory rate and tissue carbon dioxide while increasing tidal and end-expiratory lung volumes: a randomised crossover trial. Thorax, 2016. 71(8): p. 759-61.
- Rea, H., et al., The clinical utility of long-term humidification therapy in chronic airway disease. Respir Med, 2010. 104(4): p. 525-33.
- Kohnlein, T., et al., Non-invasive positive pressure ventilation for the treatment of severe stable chronic obstructive pulmonary disease: a prospective, multicentre, randomised, controlled clinical trial. Lancet Respir Med, 2014. 2(9): p. 698-705.
- Murphy, P.B., et al., Effect of Home Noninvasive Ventilation With Oxygen Therapy vs Oxygen Therapy Alone on Hospital Readmission or Death After an Acute COPD Exacerbation: A Randomized Clinical Trial. JAMA, 2017. 317(21): p. 2177-2186.
- Ergan, B., et al., European Respiratory Society guidelines on long-term home non-invasive ventilation for management of COPD. Eur Respir J, 2019. 54(3).
- Murphy, P.B., et al., Cost-effectiveness of home non-invasive ventilation in patients with persistent hypercapnia after an acute exacerbation of COPD in the UK. Thorax, 2023. 78(5): p. 523-525.
- Murphy, P.B. and N. Hart, Home Non-Invasive Ventilation for COPD: How, Who and When? Arch Bronconeumol (Engl Ed), 2018. 54(3): p. 149-154.
- Windisch, W., J.H. Storre, and T. Kohnlein, Nocturnal non-invasive positive pressure ventilation for COPD. Expert Rev Respir Med, 2015. 9(3): p. 295-308.
- Duiverman, M.L., et al., Home initiation of chronic non-invasive ventilation in COPD patients with chronic hypercapnic respiratory failure: a randomised controlled trial. Thorax, 2020. 75(3): p. 244-252.
- Halpin, D.M.G., et al., It is time for the world to take COPD seriously: a statement from the GOLD board of directors. Eur Respir J, 2019. 54(1).