Les bénéfices cliniques de l'ASV*
Par comparaison à d’autres traitements par pression expiratoire positive, l’ASV offre des avantages significatifs dans le traitement des TRS centraux* : l’amélioration de IAH, la réduction du nombre d’événements respiratoires et la diminution de la somnolence diurne.
À qui s'adresse le traitement par ventilation auto-asservie* (VAA ou ASV en anglais) ?
Tous les patients souffrant d’un SACS ou combiné (évènements obstructifs associés aux événements centraux) présentant une fraction d’éjection du ventricule gauche (FEVG) > 45 % sont éligibles à un traitement par VAA.1,2,3,4
Le risque de mortalité observé au cours de l’étude SERVE-HF concerne uniquement les patients dont la FEVG est ≤ 45 %, les effets délétères de la VAA étant intrinsèquement associés à une dysfonction systolique ventriculaire gauche.5
Il est essentiel de vérifier que la FEVG soit >45% avant d’initier un traitement par VAA.1 À cette fin, il est recommandé d’effectuer une échocardiographie.
Les déclarations d’experts1,2,3,4, s’accordent pour dire que les patients présentant une FEVG > 45 % peuvent bénéficier d’un traitement par VAA lorsque son utilisation est justifiée cliniquement. Un traitement par VAA peut être administré dans les étiologies suivantes : 1,2,3,4
- Le SACS chez l’insuffisant cardiaque à fraction d’éjection du ventricule gauche préservée (FEVG > 45%).
- Le SACS associé à un traitement aux opiacés à long terme, sans hypoventilation pulmonaire.
- Le SACS idiopathique ou la respiration de Cheyne-Stokes.
- Le SACS complexe / émergent / persistant..
- Le SACS résultant d’un accident ischémique cérébral.
Depuis mai 2015, les autorités sanitaires françaises et allemandes ont convenu de limiter la contre-indication du traitement par VAA aux cas d’insuffisance cardiaque avec réduction de la FEVG ≤ 45 %.4
En savoir plus sur l’appareil ResMed utilisé dans le traitement par ventilation auto-asservie : AirCurve™ 10 CS PaceWave™
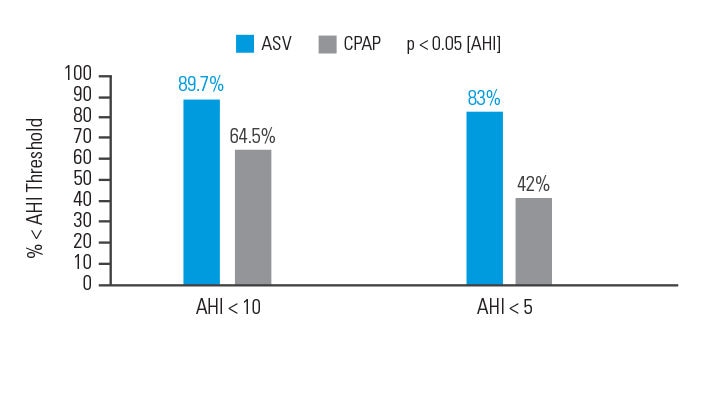
Le traitement par VAA a démontré une efficacité accrue dans le contrôle des événements respiratoires chez les patients atteints d’un SASC, par rapport à un traitement par pression positive continue (PPC).
Dans le cadre d’une analyse en intention de traiter, 89,7 % des patients traités par VAA ont vu leurs symptômes disparaître après 90 jours de traitement [index apnées hypopnées (IAH) < 10], par rapport à 64,5 % des patients traités par PPC.6
[N =66, étude randomisée prospective]
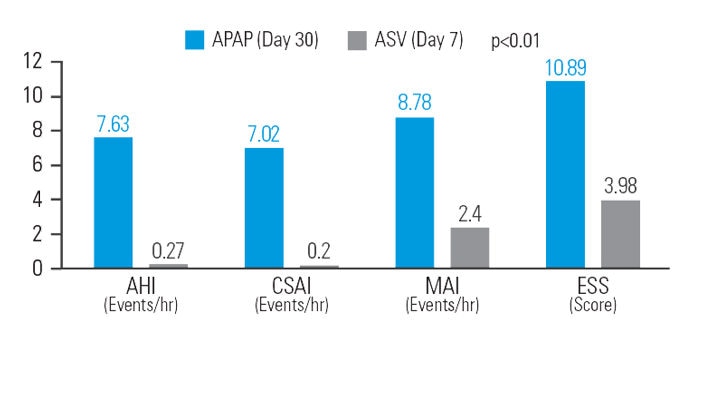
Utilisée après un traitement par PPC autopilotée, la VAA améliore la somnolence résiduelle chez les patients atteints d’apnées mixtes du sommeil.
Après une période de 30 jours de traitement par PPC autopilotée, la mise en place d’une VAA a permis d’obtenir une réduction supplémentaire de 12,9 % sur l’IAH, de 48,5 % sur l’index d’apnée centrale du sommeil (IAH central), de 26,1 % sur l’index de microréveils et de 37,9 % de la somnolence diurne résiduelle évaluée par l’échelle d’Epworth, en gardant une pression moyenne de traitement similaire à la PPC autopilotée initiale.7
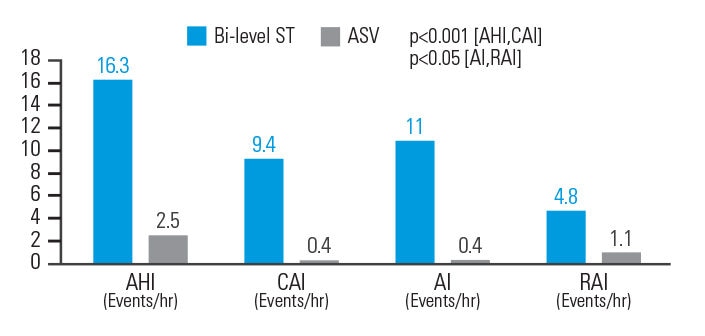
La VAA est plus efficace que la pression positive à deux niveaux de pression dans la réduction des événements respiratoires affectant les patients atteints d’un SACS associé à un traitement aux opiacés.
Chez les patients atteints d’un SACS associé à un traitement aux opiacés, le traitement par VAA réduit de 84,7 % l’IAH, de 95,7 % l’index apnée centrale du sommeil (IAH central), de 96,4 % l’index d’apnées (IA) et de 77,1 % l’index de micro-éveils respiratoires, par rapport à un traitement à deux niveaux de pression. Les paramètres respiratoires ont été normalisés chez 83,3 % des patients traités par VAA en mode ASVAuto (aide inspiratoire automatique et PEP autopilotée), par rapport à 33,3 % chez les patients bénéficiant d’un traitement par pression positive à deux niveaux de pression.8
[N = 18, étude de polysomnographie croisée, randomisée et prospective]
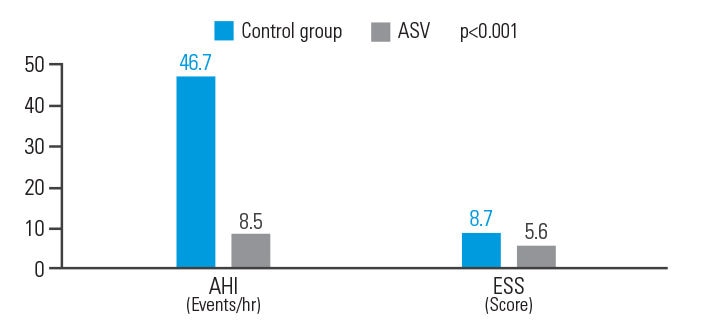
La VAA améliore l’IAH et la somnolence diurne résiduelle évaluée par l’échelle d’Epworth chez des patients présentant des antécédents d’accident ischémique cérébral.
Le traitement par VAA améliore la qualité de vie des patients présentant des antécédents d’accident ischémique cérébral et atteints d’un SACS, en réduisant de 81,8 % l’IAH et de 35,6 % le score d’Epworth.9
[N = 15, analyse rétrospective réalisée dans un seul centre]
La VAA améliore le débit cardiaque et le pronostic chez les patients atteints d’insuffisance cardiaque avec fraction d'éjection préservée.*
Des études randomisées prospectives et des études observationnelles (précédemment présentées et publiées sous peu) ont suggéré l’intérêt de la VAA chez les patients insuffisants cardiaques avec une fraction d’éjection du ventricule gauche préservée (FEVG > 45 %) présentant un SACS ou un SAS combiné (évènements obstructifs associés aux évènements centraux).10,11 Actuellement, aucune étude n’a démontré de risque pour la santé chez ces patients dans le cadre d’un traitement par VAA.
Études cliniques sur l'ASV
Traitement par ASV : les experts en parlent.
Comment traiter les patients souffrant d’apnée centrale du sommeil ?

Découvrez comment la solution de ventilation auto-asservie (VAA ou ASV)* de ResMed favorise l’harmonie, la sécurité et le confort.
Pour aller plus loin

Options de traitement du SACS
La ventilation auto-asservie (ASV en anglais) offre des bénéfices cliniques significatifs* pour les patients présentant un syndrome d’apnées centrales du sommeil.

Options de traitement du SAOS
ResMed vous aide à guider votre patient vers les options de traitement du SAOS les plus adaptées. Ces options incluent les traitements par PPC fixe (CPAP), PPC autopilotée (APAP) ou à deux niveaux de pression, ainsi que l’orthèse d’avancée mandibulaire.

Gestion du suivi patient
La connectivité sans fil des appareils ResMed pour traiter l’apnée du sommeil et l’insuffisance respiratoire, transmet les données de traitement de vos patients à AirView™, pour vous permettre de les monitorer et de modifier à distance les paramètres de leurs équipements.
* Le traitement par ventilation auto-asservie est contre-indiqué chez les patients souffrant d’insuffisance cardiaque chronique et symptomatique (NYHA 2-4) avec une fraction d’éjection du ventricule gauche altérée (FEVG ≤ 45 %) et un syndrome des apnées du sommeil modéré à sévère, à prédominance centrale.
Références :
- d’Ortho et al. European Respiratory & Pulmonary Diseases, 2016;2(1):Epub ahead of print. http://doi.org/10.17925/ERPD.2016.02.01.1
- Priou P & al. Adaptive servo-ventilation: How does it fit into the treatment of central sleep apnoea syndrome? Expert opinions. Revue des Maladies Respiratoires, 2015 Dec, 32(10):1072-81
- Aurora RN & al. Updated Adaptive Servo-Ventilation Recommendations for the 2012 AASM Guideline: « The Treatment of Central Sleep Apnea Syndromes in Adults: Practice Parameters with an Evidence-Based Literature Review and Meta-Analyses ». Journal of Clinical Sleep Medicine, 2016 May 15, 12(5):757-61
- Randerath W et al. ERJ Express. Published on December 5, 2016 as doi: 10.1183/13993003.00959-2016
- AirCurve 10 CS PaceWave clinical manual July 2015
- Morgenthaler et al. The Complex Sleep Apnea Resolution Study, Sleep, Vol. 37, No. 5, 2014.
- Su et al. Adaptive pressure support servoventilation: a novel treatment for residual sleepiness associated with central sleep apnea events, Sleep Breath, 2011;15:695-699.
- Cao et al. A Novel Adaptive Servoventilation (ASVAuto) for the Treatment of Central Sleep Apnea Associated with Chronic Use of Opioids, Journal of Clinical Sleep Medicine, Vol. 10, No. 8, 2014.
- Brill et al. Adaptive servo-ventilation as treatment of persistent central sleep apnea in post-acute ischemic stroke patients, Sleep Medicine 15, 2014;1309-1313.
- Bitter T et al. Eur Respir J 2010; 36: 385–392
- Yoshihisa et al. European Journal of Heart Failure doi:10.1093/eurjhf/hfs197


